Premessa
La continuità delle cure è uno dei principali obiettivi del Servizio Sanitario Nazionale, intesa sia come elaborazione e implementazione di percorsi diagnostico-terapeutici condivisi, sia come continuità tra i diversi livelli di assistenza nel delicato confine tra ospedale e territorio1. Le modificazioni demografiche intervenute a partire dalla seconda metà del 20° secolo nei Paesi Occidentali, consistenti fondamentalmente nell’invecchiamento della popolazione a causa dell’aumento dell’aspettativa di vita media, e il conseguente aumento delle patologie croniche e delle disabilità, hanno indotto necessariamente un cambiamento strutturale e organizzativo nelle forme e nelle modalità assistenziali. Secondo dati ISTAT infatti, due milioni 600 mila persone vivono in condizione di disabilità in Italia (4,8 % della popolazione totale e il 44,5 % nella fascia di età sopra 80 anni) a testimoniare una trasformazione radicale nell’epidemiologia del nostro Paese. Per le patologie croniche, nel confronto con i dati europei, emergono in generale migliori condizioni degli italiani tra i meno anziani (65-74 anni), con prevalenze più basse per quasi tutte le patologie e, all’opposto, condizioni peggiori oltre i 75 anni. Circa un anziano su due soffre di almeno una malattia cronica o è multicronico, con quote rispettivamente del 74,8% e 47,9% nella fascia d’età tra i 65 e 74 anni, che arrivano fino all’85,2% e 65,4% tra gli ultrasettantacinquenni. Parallelamente all’incremento della domanda di servizi sanitari per soggetti anziani con patologie croniche, è cresciuto l’ammontare delle risorse sanitarie destinate a questa fascia di popolazione: i malati cronici assorbono quote progressivamente crescenti di risorse al crescere del numero di malattie: l’offerta sanitaria, che nel tempo si è modificata qualitativamente e quantitativamente come naturale risposta al cambiamento della domanda, va pertanto governata e reindirizzata in modo appropriato in un’ottica di costo-efficacia.
Governare la domanda e reindirizzare l’offerta: la necessità del cambiamento
L’attuale situazione demografica ed epidemiologica rappresenta, nel progressivo invecchiamento della popolazione e nel correlato aumento di anziani in condizioni patologiche, uno dei problemi di sostenibilità del Sistema Sanitario Nazionale italiano inteso quale sistema di welfare. Tale fenomeno si collega ad un aumentato accesso al Pronto Soccorso rispetto alle epoche passate, non tanto in termini numerici assoluti, quanto piuttosto rispetto ad età e policomorbilità dei soggetti. Nell’ASLTO3, Azienda Sanitaria Locale di Collegno e Pinerolo, che comprende 109 comuni ed una popolazione di circa 600.000 abitanti, si è osservato un aumento progressivo del numero di accessi che ha interessato principalmente la fascia d’età oltre i 75 anni: dal 2012 al 2017 tale incremento è stato pari al 41%. Questo fenomeno si accompagna all’aumento del numero di ricoveri ospedalieri di pazienti complessi, i quali necessitano, nella fase acuta, di un approccio multidisciplinare e, successivamente, della presa in carico da parte di servizi post-ospedalieri. La naturale risposta dei servizi da perseguire è dunque l’adeguamento dell’offerta attraverso il potenziamento della rete territoriale: l’ospedale infatti, si trova in una fase di progressiva modificazione del proprio ruolo, sempre più orientato verso la cura delle acuzie e verso gli interventi diagnostico-terapeutici ad alta tecnologia, mentre è scarsamente proteso verso pazienti con necessità di cura a lungo termine e/o ad elevata complessità clinicogestionale. Spesso le ospedalizzazioni improprie generano come conseguenza la rottura di precari equilibri in situazioni di fragilità che, se supportate a domicilio, avrebbero potuto giovarsi di un consolidamento mediante iniziative di tipo socio-sanitario ma che invece, giunte in pronto soccorso, vedono rompersi questo equilibrio irrimediabilmente. Viene così prodotto un danno su vasta scala in termini di:
- intasamento del pronto soccorso deviato dalla sua mission;
- rottura degli equilibri sociali che difficilmente si ricostituiranno;
- rischio che l’intero sistema non riesca a reggere anche sul piano economico perché gli vengono imputate mission deviate e di conseguenza costi insostenibili.
Questo fenomeno è presente durante tutto l’anno, ma si accentua in alcune stagioni che sono l’estate e l’inverno per eventi specifici: in estate per il caldo e l’abbandono delle persone in condizioni di fragilità, in inverno a causa delle epidemie influenzali. È necessaria pertanto la presenza di un sistema coordinato di attenzione e di intervento verso questi fenomeni che connetta le risorse del territorio e dell’ospedale coinvolgendole in un processo unico. Questa continuità territorio-ospedale-territorio viene a configurarsi come un rapporto corresponsabile in cui gli elementi dell’integrazione sono definiti a partire da un sistema di risposte articolate sull’intensità dei bisogni, e nel quale i Nuclei di Continuità delle Cure, ossia le strutture che indirizzano i pazienti che devono essere dimessi versi i setting più appropriati, sono costituiti in forma molto solida, coesa, con compiti precisi e con la disponibilità reale delle risorse, in grado di essere declinate sulla base dell’intensità. Viene in questo caso a delinearsi una continuità che non è solo diacronica, ospedaleterritorio, ma anche sincronica, ossia tra i vari professionisti chiamati ad intervenire, realizzando una presa in carico comune e consentendo la gestione delle problematiche della cronicità e anche di eventuali riacutizzazioni.
L’articolazione dell’offerta patient centered in ASLTO3
Il modello di rete che è stato strutturato in ASLTO3 si configura come un circuito assistenziale che accompagna l’evolversi dei bisogni del paziente fragile e della sua famiglia, fornendo di volta in volta interventi diversificati, ma in continuità tra di loro. La rete delle cure così strutturata origina dunque dal riposizionamento dei diversi setting assistenziali in risposta ai bisogni espressi. Questa modalità di intervento si è concretizzata attraverso un modello organizzativo che parte dallo sviluppo delle Case della Salute, ai sensi della DGR n.3-4287 del 29.11.2016, ovvero una modalità di governo della cronicità e di gestione dei percorsi territorio-ospedale-territorio. Le Case della Salute rappresentano una modalità di risposta proattiva ai bisogni socio-sanitari dei pazienti secondo il modello della medicina d’iniziativa, più idoneo a gestire le patologie croniche rispetto al classico della “medicina d’attesa”: anziché attendere l’evento problematico, lo si anticipa, andando a cercare le condizioni di fragilità. L’ASLTO3 è inoltre precursore di un elemento nuovo ed in grande evoluzione: la figura dell’Infermiere di Comunità quale professionista fondamentale per la garanzia della continuità assistenziale. Il suo ruolo non è semplicemente quello di svolgere interventi di assistenza infermieristica diretta in caso di necessità ma dirige e incoraggia il paziente e la famiglia identificandone i bisogni di salute sul nascere e guidandoli nell’utilizzo dei servizi sanitari.
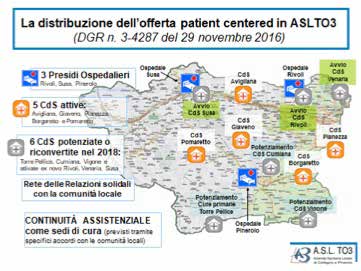
Questa nuova strutturazione dell’assistenza primaria rappresenta la premessa con la quale rendere possibile l’unitarietà e l’integrazione dei livelli assistenziali attraverso la congruità di servizi ed operatori; le Case della Salute infatti costituiscono il luogo privilegiato in cui dare vita ad équipe nella quale sono presenti e cooperanti Medici di Medicina Generale, Pediatri di Libera Scelta, medici specialisti, infermieri, terapisti, operatori sociali, rappresentanti del volontariato che, lavorando congiuntamente, forniscono servizi diversificati:
- amministrativi (prenotazioni visite ed esami, informazioni, archiviazione cartelle, telerefertazione, presa in carico dei bisogni assistenziali);
- piccola diagnostica (es. spirometrie, ecg, ecografie);
- degenze per patologie che richiedono tempi di ricovero molto brevi;
- medicina riabilitativa con apposite aree attrezzate;
- preventive per evitare riacutizzazione di malattie croniche;
- educazionali per la medicina scolastica, la lotta alle dipendenze, screening di salute e consulenza familiare.
Massimo rilievo ha l’informatizzazione della struttura, attraverso reti telematiche che consentono un collegamento stabile anche con le altre strutture aziendali, permettendo la condivisione di dati ed informazioni. La strategia fondamentale per anticipare l’evento acuto è la prevenzione dello squilibrio della fragilità. Questo può essere fatto attraverso diverse modalità, tra le quali, quella più efficace è quella rappresentata dalla stratificazione della popolazione mediante la piramide di Kaiser o la piramide del King’s Fund, da cui deriva la stratificazione del rischio e dunque le diverse strategie di intervento. Un ruolo determinante è svolto in questa fase dal Servizio di Epidemiologia dell’ASLTO3, il quale è chiamato a compiere il lavoro di stratificazione specifico per la prevenzione delle ondate di crisi in epoca epidemica ma ancor di più per consentire il monitoraggio stabile delle situazioni di cronicità e di fragilità. A partire da questo lavoro, il Distretto acquisisce un insieme di informazioni complessive che consentono di profilare la popolazione a rischio di squilibrio di fragilità per poter intervenire direttamente e anticipatamente rispetto al manifestarsi di tali squilibri. Questa iniziativa è già posta in atto dalla Regione Piemonte con la produzione della lista dei pazienti fragili per il periodo estivo, e l’ASL TO3 ha implementato e sviluppato tale modello anche negli ambiti sopra delineati. Il meccanismo descritto è, di fatto, espressione di un approccio alle cure primarie basato su una medicina di iniziativa che tende ad agire sui ricoveri evitabili anche mediante il riorientamento delle cure domiciliari, le quali stabilmente cooperano con i diversi servizi dell’Azienda per individuare il setting più adatto al paziente. In questo processo si inserisce l’implementazione delle attività di telemedicina e telemonitoraggio, attualmente in fase di sviluppo, ma che rappresenta un cardine sostanziale per il miglior uso delle risorse mediche, sanitarie, infermieristiche, e per agganciare l’onda di innovazione tecnologica alla realtà territoriale. Questo aspetto rappresenta il secondo elemento organizzativo da evidenziare all’interno dell’assetto aziendale: la presenza di una forte embricazione tra attività ospedaliera ed attività territoriale, così da condividere ai massimi livelli il percorso assistenziale del paziente. Da un lato il territorio svolge l’attività di stratificazione, profilatura ed evitamento dei ricoveri impropri, dall’altro l’ospedale accoglie i pazienti in fase acuta ma si riconnette immediatamente con il Distretto per delineare gli interventi immediatamente successivi. Si può parlare dunque di ammissione e dimissione protette, fermo restando che ciò è possibile se si sviluppano corretti ed efficaci sistemi di profilatura del paziente, sia nella fase di accoglienza sia nella fase di dimissione. Su questo piano l’ASL TO3 ha riorganizzato il proprio modello di continuità assistenziale, superando il dualismo dei due organismi distinti, quello ospedaliero (NOCC) e quello territoriale (NDCC), e ha proceduto a costituire un solo nucleo denominato Nucleo di Continuità delle Cure (NCC), dove i sistemi di profilatura ospedalieri e territoriali vengono unificati e dotati di personale specificamente formato. Il catalogo dell’offerta assistenziale in fase di dimissione dal periodo di acuzie o dal pronto soccorso viene messo a disposizione dei pazienti a seconda dell’intensità di cura tramite il NCC, il che significa disporre di un set d’interventi che vanno dall’area prettamente ospedaliera con la riabilitazione e la lungodegenza5, fino ad un’altra serie d’interventi di tipo più prettamente territoriale, relativi alla possibilità di ammissione in CAVS o in RSA in regime di continuità assistenziale o a domicilio del paziente grazie alle cure domiciliari. Perché questo programma si sviluppi in maniera omogenea e condivisa all’interno del territorio aziendale, l’ASL TO3, raccogliendo lo stimolo regionale, ha costituito unaComunità di Pratiche che è in realtà un insieme di più Comunità di Pratica, denominata OLIMPIA: una comunità virtuale attraverso cui le Case della Salute si riuniscono fisicamente o virtualmente tramite la piattaforma aziendale Smart4learn, condividono le esperienze, le raffinano e le traducono in linee guida ed in indirizzi aziendali, sviluppando una reale forma partecipativa. Istituita ufficialmente ad aprile con Deliberazione del Direttore Generale n. 274 del 06/04/2018, OLIMPIA aveva mosso i suoi passi già nei mesi precedenti, e raccoglie ora le esperienze delle diverse Case della Salute e dei diversi ospedali che con esse collaborano e sono parte sostanziale. L’obiettivo di OLIMPIA è dunque quello di mettere a confronto, in maniera pratica, professionisti che operano nelle Case della Salute e professionisti dell’ospedale, per costituire un circuito sulla continuità assistenziale su interventi rispetto alla cronicità ed alla disabilità; un circuito che da un lato confronti e migliori le prassi, dall’altro evidenziando le migliorie, rappresenti la base per la progettazione del futuro del territorio. OLIMPIA è un luogo in cui più professionisti dell’azienda collaborano tra loro anche per sottoporre alla Direzione Aziendale modelli evolutivi di assistenza territoriale integrati ospedale-territorio. A tal fine è dotata di uno strumento abitualmente non legato alle comunità di pratica, ma in questo caso specchio della sua natura originale, ossia un Comitato Scientifico, che analizza, discute, monitora e valida gli interventi, di modo che essi diano luogo anche alla possibilità di dialogo con la Comunità scientifica nazionale ed internazionale. Sotto questo aspetto particolare attenzione è riservata all’analisi degli esiti e ad un sistema di valutazione che consenta di ragionare sull’efficacia della performance adottata. Tutto ciò in ossequio alla necessità di trasparenza, appropriatezza ed efficacia relative agli investimenti strategici aziendali: le risorse economiche investite derivano in parte dalla Regione Piemonte, grazie alla D.G.R. 29 novembre 2016 n. 3-4287, ma provengono soprattutto da risorse aziendali proprie specificamente allocate; risulta pertanto doppiamente necessario compiere un esame corretto e scrupoloso su esiti e prospettive perché il progetto in corso possa correggersi, migliorarsi, disseminarsi ma anche diventare materiale culturale e scientifico atto al confronto ed alla condivisione. A tale proposito particolare attenzione viene dedicata alla comunicazione ed ai social media. Oltre alla citata piattaforma Smart4learn, OLIMPIA e l’ASL TO3 utilizzano i moderni strumenti di comunicazione (è attivo uno specifico profilo Facebook ad essa dedicato che si affianca a quello aziendale) per dialogare con strumenti innovativi e di facile impiego, per essere vicini e facilmente accessibili ai cittadini e per contribuire in tal modo al governo della domanda di salute ed alla loro informazione circa l’offerta di servizi e le risorse in campo, nonché per ascoltare con più semplicità la loro voce e poter rispondere in maniera sempre più adeguata ai loro bisogni. La partnership con i pazienti rappresenta infatti un fondamentale cambiamento nella struttura di potere dell’assistenza sanitaria: lavorare insieme ad essi, alle loro famiglie, alle comunità locali, alle organizzazioni della società civile e agli esperti di altri settori è essenziale per migliorare la salute.
Conclusioni
Adottare strategie organizzative orientate al territorio significa codificare processi che stanno alla base di una continuità sincronica, che ha l’obiettivo di favorire un tipo di assistenza basata su un rapporto multidisciplinare che promuova meccanismi di integrazione delle prestazioni sociali e sanitarie, di cura e riabilitazione. Gli obiettivi di cura nei pazienti con cronicità, non potendo essere rivolti alla guarigione, sono finalizzati al miglioramento del quadro clinico e dello stato funzionale, alla minimizzazione della sintomatologia, alla prevenzione della disabilità e al miglioramento della qualità di vita, sono dunque patient centered. Le prossime azioni saranno rivolte a perseguire ulteriori traguardi nel processo di governo della domanda e nella scelta di percorsi assistenziali efficaci e appropriati, anche grazie all’analisi dei bisogni non espressi nell’ottica di un’ulteriore implementazione della rete dei servizi di cure.