PREMESSA
Le aziende sanitarie operano in un ambiente sempre maggiormente caratterizzato da instabilità e rapidità dei cambiamenti. L’evoluzione demografica, epidemiologica, sociale, economica, scientifica e tecnologica ha cambiato e cambierà sempre di più e sempre più velocemente gli scenari ambientali nei quali le organizzazioni sanitarie vivono; si tratta di modificazioni in ordine alla natura e alla complessità dei bisogni, alle possibilità diagnostico – terapeutiche – riabilitative ed agli assetti organizzativi. Le organizzazioni sanitarie operano quindi in un contesto che non consente più di “attendere i cambiamenti” per affrontare le crisi che si producono, ma richiede viceversa la capacità di prevedere gli scenari, per adattare l’organizzazione ex ante, ed essere pronti ad affrontare il quadro mutato. L’intensificazione delle discontinuità, la riduzione dei gradi di controllo assicurati per via istituzionale e la scarsa reversibilità di alcune scelte di programmazione rendono particolarmente rilevante, delicata e critica la valutazione degli scenari. È esattamente questa la sfida che l’ASL TO5 vuole raccogliere con il progetto illustrato nel presente lavoro; una sfida che nasce dalla scelta regionale di realizzare un nuovo ospedale unico dell’ASL TO5 che sostituisca gli attuali 3 ospedali distribuiti sul territorio caratterizzati da forti criticità strutturali, dimensionali ed organizzative. È stato quindi elaborato lo “Studio di fattibilità del nuovo ospedale” che delinea le caratteristiche dimensionali e le specifiche tecniche in funzione dell’organizzazione ospedaliera a rete “Hub abd Spoke” in accordo con il DM70/2015 e con la programmazione regionale; risulta ora necessario ripensare parallelamente i servizi territoriali necessari quando il nuovo ospedale entrerà in funzione. La realizzazione di un nuovo ospedale moderno implica, infatti, la necessità/opportunità di ridisegnare l’insieme dei servizi ospedalieri e territoriali in una unica rete di servizi complementari ed integrati. Una rete che contempli: ospedale, cure intermedie e cure primarie ambulatoriali e domiciliari. Tale esigenza del resto è rafforzata dalla percezione che la costruzione di un unico ospedale invece degli attuali distribuiti in più punti del territorio dell’ASL, allontana l’ospedale da una buona parte dei cittadini del bacino di riferimento, riducendone significativamente l’accessibilità. È indispensabile quindi che in ospedale vengano collocati i soli servizi che, per ragioni di sicurezza o fattibilità, debbano essere erogati all’interno dell’ospedale. Tutti quelli che invece oggi vengono erogati nei vecchi ospedali, ma che è possibile e sostenibile fornire in strutture distribuite sul territorio o al domicilio, dovranno trovare in tali sedi la collocazione ideale. Alla luce di queste considerazioni risulta quindi ancor più rilevante una nuova progettazione del territorio che preveda l’offerta delle varie tipologie di servizi nel setting assistenziale più prossimo al cittadino (domicilio, poliambulatori, case della salute, strutture intermedie), riservando all’ospedale solo i casi residuali. Pensiamo cioè ad una rete di servizi che comprenda sia le strutture ospedaliere sia quelle territoriali; una rete “a geometria variabile” nella quale, ad eccezione dei due estremi della rete (l’ospedale di riferimento regionale e al lato opposto, il domicilio del paziente) ciascun nodo sia al tempo stesso Spoke del nodo gerarchicamente superiore ed Hub di quello inferiore. Così, ad esempio, il nuovo ospedale dell’ASL TO5 sarà spoke del Parco della Salute torinese ed Hub delle Case della salute distrettuali; queste ultime: Spoke dell’ospedale della ASL ed Hub per gli ambulatori del territorio e del domicilio del paziente. Un’ultima considerazione deriva dalla sempre più rapida evoluzione tecnologica e scientifica (telemedicina, ICT, robotica, intelligenza artificiale) che impone una progettazione di servizi che tenga conto di tale sviluppo. Se da un lato, infatti, il nuovo ospedale dovrà esser costruito alla luce di scenari futuri, anche i servizi territoriali dovranno perseguire il medesimo obiettivo. In questo lavoro viene sinteticamente decritto il percorso complessivo che l’azienda si è data per giungere alla definizione ed alla costruzione del nuovo modello e viene presentato il lavoro del gruppo di progettazione denominato “Laboratorio degli scenari” che ha definito: scenari, linee di indirizzo e la proposta di piano strategico dei nuovi servizi territoriali.
IL PERCORSO
- IL LABORATORIO DEGLI SCENARI è composto da un gruppo di operatori sanitari della ASL TO5 istituito allo scopo di elaborare un piano strategico tecnico che, tenendo conto dell’evoluzione del mondo sanitario, delinei un modello di servizi territoriali del futuro e lo contestualizzi nella specifica realtà dell’ASL. Il gruppo elaborerà un documento che, analizzate le linee di tendenza generali definisca: GLI SCENARI più probabili per la sanità del futuro LE LINEE DI INDIRIZZO della programmazione dei servizi territoriali elaborati alla luce di tali scenari IL PIANO STRATEGICO che tenendo conto della fattibilità di quanto sopra esposto, alla luce degli elementi di contesto del territorio specifico, definisca i servizi da erogare nelle varie strutture della rete territoriale della ASL TO5 e ne delimiti confini e dimensionamenti. A. B. C. Per specifici approfondimenti, potranno essere coinvolte altre figure professionali, che possano integrare le competenze del gruppo con competenze nei settori dell’innovazione tecnologica e che possano proporre esperienze specifiche. Si pensa in particolare al coinvolgimento dì professionisti dei settori istituzionali rivolti all’innovazione (Politecnico, Università, Polo regionale dell’innovazione ecc.).
- IL CONFRONTO INTERNO ALL’ORGANIZZAZIONE ASL: il documento verrà messo a confronto degli organi interni all’organizzazione aziendale (Collegio di Direzione, Consiglio dei sanitari, Direttori di struttura e Coordinatori, Organizzazioni sindacali dei lavoratori, ecc.) al fine di raccogliere critiche, suggerimenti ed integrazioni.
- IL CONFRONTO ISTITUZIONALE ASL: il documento così preparato verrà messo a confronto degli interlocutori istituzionali:8 Conferenza dei sindaci, Enti gestori dei servizi socio-assistenziali, Conferenza di partecipazione (volontariato e terzo settore), Regione, organizzazioni sindacali territoriali, etc. al fine di raccogliere critiche, suggerimenti ed integrazioni.
- IL CONFRONTO CON LA POPOLAZIONE: il documento verrà quindi presentato alla popolazione attraverso eventi specifici.
- LA COSTRUZIONE DELLA RETE: il documento di programmazione sarà trasformato in un progetto analitico ed esecutivo, con una cadenza di azioni temporizzate per giungere all’assetto definitivo. Ne seguirà la progressiva attuazione.
- LA MANUTENZIONE E L’ADEGUAMENTO PROGRESSIVO: quanto definito e progressivamente realizzato sarà sottoposto a periodiche verifiche al fine di adeguare il progetto alla realtà così come si andrà definendo.
LA PRIMA FASE:
IL LABORATORIO DEGLI SCENARI
L’ASL TO5 ha costituito un gruppo di lavoro denominato “Laboratorio degli scenari” per realizzare quanto sopra descritto. A tale scopo ha selezionato un numero molto ristretto di operatori (10) scegliendoli per età (giovani), per attitudine all’innovazione, per interesse e che rappresentassero i servizi più coinvolti (medici ospedalieri, medici di famiglia, professioni sanitarie, direzione ospedaliera, medicina distrettuale e direzione generale). Tale gruppo istituito a Giugno del 2018, ha concluso le prime due fasi del suo operato: la definizione degli scenari e l’elaborazione delle linee di indirizzo. Partendo dall’analisi ambientale, infatti, il gruppo ha definito lo scenario ambientale sanitario nella sua probabile evoluzione ed in base a tale previsione ha ipotizzato un quadro di possibilità/opportunità di servizi erogabili in modo distribuito sul territorio. Lo studio è stato espressamente effettuato senza tener conto di vincoli di contesto, di procedure in essere, di modelli organizzativi contingenti ed in particolare con la mente rivolta al futuro più che al passato ed ai suoi modelli. Tale atteggiamento è stato espressamente richiesto ai partecipanti non a caso selezionati per caratteristiche adatte a tale scopo.
GLI SCENARI
Interrogarsi sui futuro non ci permette di fare previsioni certe, ci consente tuttavia di fornire informazioni alla programmazione strategica identificando le linee di discontinuità rispetto al passato e definendo le principali traiettorie del sistema. In questo senso il gruppo degli scenari ha individuato, come particolarmente rilevanti, le seguenti linee evolutive: I BISOGNI: SCENARI EPIDEMIOLOGICI DEMOGRAFICI E SOCIALI Si tratta di una rivoluzione già in atto ed ampiamente trattata. Accanto alle patologie acute, si stanno diffondendo in modo sempre più rilevante le patologie croniche sia nei valori di incidenza sia in modo ancor più rilevante, in quelli di prevalenza. Parallelamente grazie al miglioramento delle condizioni di vita ed al successo del sistema sanitario, si incrementa sempre più la speranza di vita della popolazione. Avremo quindi sempre più pazienti anziani, cronici, poli patologici che necessiteranno di risposte a bisogni continuativi, spesso a bassa intensità assistenziale, in larga misura programmabili. Già oggi si stima che l’80% del ricorso alle cure sia la conseguenza di una patologia cronica e solo il 20% all’acuzie, tale dato è destinato ad incrementarsi ulteriormente nei prossimi anni. Dal punto di vista sociale si assisterà ad un’ulteriore disgregazione delle reti relazionali di protezione (famigliare, amicale o di vicinato) che renderà ancor più problematica l’assistenza ad un malato di lunga durata spesso parzialmente o totalmente non autosufficiente. Sempre più infatti si assiste a pazienti soli o perché di nucleo monocomponente o perché figli e parenti sono lontani, occupati, assenti e quindi non in grado di garantire la presenza accanto al paziente. UN NUOVO PARADIGMA DELL’ORGANIZZAZIONE DEI SERVIZI SANITARI: DA UNA SANITÀ ON DEMAND AD UNA MEDICINA DI INIZIATIVA PER LA PRESA IN CARICO I modelli sanitari sono nati e si sono sviluppati in gran parte, come servizi per le acuzie, progettati per attivarsi a seguito di una domanda dei cittadini, secondo un modello organizzativo gerarchico funzionale organizzato per specialità. Un modello adatto a fronteggiare singole patologie acute che potevano trovare soluzione all’interno di una singola unità organizzativa, finalizzato all’esigenza di una sempre maggiore specializzazione. Dalle modificazioni demografiche ed epidemiologiche descritte deriva l’esigenza di ripensare i modelli organizzativi della sanità; si tratta di capovolgere la logica di funzionamento; serve una presa in carico dei pazienti con percorsi diagnostici, terapeutici, assistenziali programmati, che integrino le diverse specialità e le diverse professionalità. Quindi non più una sanità che aspetta di essere attivata dal paziente, ma una sanità che per sua iniziativa programma gli interventi in funzione delle esigenze note dei pazienti cronici, lasciando solo all’imprevisto od alle forme acute il meccanismo “on demand”. Una organizzazione quindi che conosce i suoi pazienti, li “arruola” all’interno di percorsi definiti e concordati, “accompagnando” il paziente attraverso prestazioni e servizi all’interno della rete delle sue unità operative. Si tratta di un valore aggiunto per il paziente a cui è evitata la peregrinazione e la difficoltà di accesso ai servizi, i tempi di attesa e i pareri discordanti fra operatori; ma anche un vantaggio per l’efficienza del sistema, garantendo l’appropriatezza dei percorsi e dei servizi erogati. LO SVILUPPO DELLE CURE INTERMEDIE, AMBULATORIALI E DOMICILIARI COME CONSEGUENZA DELL’EVOLUZIONE DELLA RETE OSPEDALIERA Relativamente al comparto ospedaliero, il trend è di un’ulteriore contrazione della durata delle degenze e, grazie all’evoluzione delle metodiche tecnico scientifiche, di un progressivo trasferimento di procedure sanitarie sempre più complesse dal regime del ricovero ordinario a quello in Day Hospital, e da queste al livello ambulatoriale. La conseguenza sarà una ancor più marcata contrazione del numero di posti letto ospedalieri per acuti. Contemporaneamente si assisterà ad una spinta verso l’aggregazione delle strutture ospedaliere; strutture meno numerose e più grandi, di alta specialità, più efficienti, moderne ed in grado di garantire volumi e qualità delle prestazioni di alto livello assistenziale a detrimento però del livello di accessibilità per i cittadini del bacino di riferimento. Questi trend evidenziano la necessità di garantire sul territorio i servizi necessari ad evitare accessi ospedalieri inappropriati e a garantire assistenza ai pazienti dimessi sempre più precocemente dagli ospedali grazie ad una adeguata rete di servizi territoriali di prossimità. Risulta quindi indispensabile uno sviluppo dei servizi di cure primarie sul territorio: domiciliari e territoriali e parallelamente accentuando anche la capillarità delle cure intermedie. A tale scopo è determinante che una parte significativa dei risparmi gestionali ottenuti grazie alla concentrazione degli ospedali ed alla riduzione dei posti letto sia utilizzato a tale scopo. Relativamente alle cure domiciliari, per le ragioni su esposte, elemento di successo accanto agli investimenti di personale e tecnologie sanitarie, risulterà essere il potenziamento dei servizi assistenziali e di supporto all’assistenza pubblici, oggi riconducibili in soli pochi casi ai servizi sociali ed in larga maggioranza al servizio privato a pagamento (i cosiddetti “badanti”), spesso in un mercato totalmente sommerso e non regolamentato. A testimoniare la dimensione di questo fenomeno è la stima di come il numero del personale denominato “ badante” (oltre 1 milione e 600.000 rapporto CENSIS 2013) abbia superato quello degli operatori sanitari del SSN nel suo complesso (626.000 dati Ministero Salute 2013). L’EVOLUZIONE TECNICO SCIENTIFICA Il progresso tecnologico e scientifico sta cambiando la nostra società. Sono già visibili trasformazioni epocali in molti ambiti: la comunicazione, il commercio al dettaglio, la mobilità, l’automazione ecc. Anche in ambito sanitario le evoluzioni sono importanti, ma non paragonabili a quelle che vedranno la luce nel prossimo futuro. Non a caso il settore ICT investe cifre astronomiche nella ricerca applicata all’ambito della salute e del benessere delle persone. A titolo di esempio si cita l’IBM che ha in “Watson” (un progetto di sviluppo della conoscenza medica e della capacità diagnostico terapeutica da parte dell’intelligenza artificiale) il principale progetto in termini di investimento (oltre 1 miliardo di dollari) fra i tanti in campo; o la Repubblica Popolare Cinese che pianifica pochi grandi filoni di ricerca strategici in ambito di ICT, fra questi uno dei principali è l’ambito medico assegnato, secondo una logica di pianificazione socialista, ad una delle maggiori aziende ICT cinesi: Tencent. Quello dell’innovazione rappresenta quindi l’elemento più dirompente fra quelli presi in esame; si apriranno problemi e prospettive molto rilevanti che rivoluzioneranno non solo le possibilità diagnostico terapeutiche ma anche le modalità di erogazione dei servizi con ricadute importanti sull’organizzazione degli stessi. Pur consapevoli che qualunque innovazione ha effetti anche sul piano organizzativo, tralasciamo in questa sede quella con ricadute prevalentemente cliniche (l’innovazione farmacologica, le stampanti 3D in ambito protesico, la robotica in ambito chirurgico, ecc), concentrandoci su quelle più rilevanti rispetto all’impatto sui modelli di servizio. Già si è detto della spinta alla concentrazione dei presidi ospedalieri proveniente dalla disponibilità di nuove tecnologie molto sofisticate che obbligano all’accentramento dei siti: per l’alto costo, per la necessità di specializzazioni non comuni da parte degli operatori e per la necessità di garantire volumi minimi di attività come garanzia di qualità delle procedure. Al tempo stesso però la stessa innovazione permetterà soluzioni e fornirà strumenti sinora inimmaginabili utili a erogare servizi di qualità in prossimità del cittadino, al domicilio o nelle strutture territoriali; fra questi si citano: LE CAPACITÀ DIAGNOSTICHE AFFINATE GRAZIE ALLA INTELLIGENZA ARTIFICIALE che permetteranno diagnosi più accurate e precoci con possibilità di trattamenti precoci in fase preventiva o iniziale per un paziente ancora mantenibile al domicilio. Il miglioramento delle capacità predittive permetterà un’ampia flessibilità nella pianificazione terapeutica proprio grazie alla personalizzazione del percorso di cura ed alla sua adattabilità alle modificazioni dello stato di salute quasi quotidianamente. LA POSSIBILITÀ DIAGNOSTICHE ED ASSISTENZIALI DA REMOTO sempre più nuovi devices consentiranno interventi da remoto, diagnosi, monitoraggi ed anche interventi terapeutici: al domicilio, in ambulatori periferici o presso le strutture di cure intermedie in modo disgiunto dalla presenza in loco di personale specialistico (in particolare si citano i sensori i monitoraggio di parametri clinici, sia indossabili che tramite telecamere). Il vero limite allo sviluppo dell’assistenza domiciliare sarà quindi il fenomeno sociale prima descritto legato alla presenza di care giver e non già alla possibilità tecnicoscientifica di garantire le prestazioni sanitarie in sé. Le stesse possibilità sono però da leggersi anche come opportunità di altri nodi della rete dei servizi; nelle strutture intermedie e nelle sedi territoriali, dove il personale specialistico agente da remoto potrà garantire consulti e monitoraggi; piuttosto che per gli ospedali di I livello, ove specialisti di livello più elevato potranno operare dai loro centri Hub. Ed infine, solo incidentalmente, si accenna agli effetti della ICT sul concetto di mobilità sanitaria per tutti i servizi erogabili da remoto, con un’estensione del concetto di mobilità dei pazienti e di rete dei servizi in una visione aperta e variabile dei confini. LO SVILUPPO DEL SETTORE ROBOTICO in un arco temporale di medio periodo, potrà rappresentare uno strumento importante per il mantenimento al domicilio dei pazienti, garantendo aiuto in campo assistenziale a pazienti non autosufficienti privi di famigliari in grado di assisterli. IL DOWNGRADING DELLE TECNOLOGIE oggi considerate di alto livello, che vedranno una progressiva miniaturizzazione ed una consistente riduzione dei costi, tanto da renderli disponibili in sedi territoriali od anche al domicilio. LO SVILUPPO DEI BIG DATA che renderà possibili stratificazioni accurate dei pazienti e precisi modelli predittivi che consentiranno di gestire i pazienti con interventi programmati e personalizzati in funzione di modelli evolutivi certi. LA TRASFORMAZIONE DELLE PROFESSIONI Nei prossimi anni si assisterà ad una profonda trasformazione della geografia delle professioni sanitarie. Cambierà il contenuto delle competenze distintive fra i vari professionisti: medici sempre maggiormente spinti verso settori più marcatamente clinici, e professionisti sanitari dotati di maggiori abilità tecnico scientifiche resi progressivamente più autonomi nelle loro competenze. La scarsità di molte figure professionali, in primo luogo mediche, che già oggi mette a rischio il mantenimento dei servizi è un fenomeno che almeno per alcuni anni è destinato ad aggravarsi, accentuando la pressione competitiva fra organizzazioni per acquisire personale specializzato. Occupandoci in modo specifico di territorio, non si può eludere il ruolo e le competenze dei Medici di Medicina Generale. Se il percorso formativo ha avuto negli ultimi anni un importante adeguamento alle reali necessità del ruolo, non altrettanto si può dire delle regole contrattuali che disciplinano il loro operato. C’è da attendersi (ed auspicare) una profonda rivisitazione delle regole che disciplinano i rapporti con queste figure ma soprattutto un profondo ripensamento delle modalità operative di svolgimento della loro attività. Anche in questo caso è necessario: ripensare il ruolo accelerando il passaggio dalla medicina on demand a quella di iniziativa; integrare operativamente queste figure all’interno dell’organizzazione complessiva; spostare l’attenzione (anche in termini economici) dalle prestazioni erogate alla presa in carico, ai percorsi ed ai risultati di salute ottenuti. Importante, infine, considerare l’impatto delle nuove professioni per la gestione delle tecnologie emergenti, professionalità tecniche complementari alle professionalità sanitarie tradizionali. A titolo di esempio si citano: tecnici delle immagini per la progettazione e gestione delle immagini diagnostiche tridimensionali; bio-ingegneri come progettisti e gestori di sistemi diagnostico terapeutici di alta tecnologia e basati sulla I.A.; tecnici di laboratorio biomedico come gestori di diagnosi precoci e personalizzazione delle cure su base genica; esperti di sicurezza informatica; ecc. LA FLESSIBILITÀ Di fronte ad un quadro mutevole e con forti elementi di innovazione, pur nel tentativo di prefigurare lo scenario che si sta determinando con la maggiore precisione possibile, la flessibilità del modello che si intende realizzare rappresenta un fattore di successo determinante. Gli scenari ipotizzati infatti possono risultare fallaci, inesatti e soggetti a mutamenti temporali; la possibilità di adattare rapidamente il modello alle esigenze reali è decisivo. Tale caratteristica di flessibilità è da ricercare anche nel layout delle strutture fisiche che ospitano i servizi sanitari (ospedali, case della salute, reparti per le cure intermedie, ecc) perseguendola nelle soluzioni progettuali e costruttive pur nell’intrinseca rigidità dell’elemento fisico. Flessibilità da prevedere come possibilità, con minimo dispendio temporale ed economico, di adattamento all’innovazione tecnologica e al variare dei flussi e delle tipologie di pazienti. Teoricamente più semplice, ma di assoluta rilevanza, sarà la flessibilità e la velocità di adattamento dei modelli organizzativi, ambiti dove il settore pubblico non ha i propri punti di forza. In questi settori quindi, dovrà essere posta particolare enfasi perseguendo un netto cambiamento delle logiche di gestione e del quadro normativo ed ancor più, un progressivo cambiamento culturale degli attori che compongono l’organizzazione. In un ambiente sempre più rapidamente mutevole e competitivo, non ci sarà spazio per le organizzazioni immobili o lente. Se a rimanere indietro sarà il settore pubblico, gli effetti per i cittadini si riveleranno esiziali.
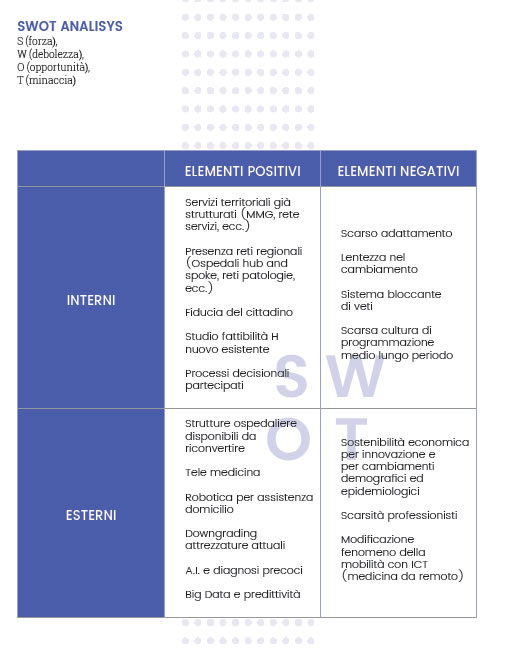
LE LINEE DI INDIRIZZO
A questo stato del percorso si è proceduto delineando un set di strutture e servizi ottimali da prevedere sul territorio. Prima di elencarne il risultato è necessario avanzare alcune premesse. Le linee di indirizzo descritte sono il frutto di una sintesi (e quindi di una mediazione) fra la situazione suggerita dagli scenari, quanto presente sul tema specifico in letteratura e gli elementi suggeriti dalle esperienze delle realtà che da più tempo e con più coerenza perseguono modelli di sviluppo in rete dei servizi territoriali. Come elemento minimo di programmazione si è considerato il Distretto Sanitario alla luce della considerazione che il loro dimensionamento in Piemonte è già stato rivisto sulla base dei criteri previsti dalla normativa nazionale e regionale (numero di residenti minimo 70/80.00 massimo 150.000) e che tale dimensionamento, a prescindere dai dettati normativi, sembra complessivamente ragionevole per una programmazione sostenibile dei servizi territoriali. La struttura distrettuale che ospita prioritariamente i servizi descritti viene denominata, in ossequio all’impostazione regionale: Casa della Salute (CdS). Un ulteriore doveroso elemento, deriva dalla constatazione che ogni distretto possiede caratteristiche geografiche peculiari per: ampiezza, densità abitativa, numero di comuni, elementi demografici, etc. È evidente quindi che le linee di indirizzo nella loro applicazione pratica, dovranno essere declinate in modo diverso alla luce di tutti questi elementi. (È evidente ad esempio che diverso deve essere il modello di una Casa della Salute di un quartiere metropolitano ad alta densità abitativa e scarsa ampiezza geografica o, all’estremo opposto, quella di un distretto montano con un elevato numero di comuni e frazioni a scarsa densità ed ampio sviluppo territoriale). In presenza di territori distrettuali ampi e geograficamente dispersi, è possibile ipotizzare che accanto alla sede principale della CdS (con le caratteristiche di seguito descritte) trovino realizzazione delle “antenne delle CdS” collegate ed integrate alle CdS principali dove vengano garantiti servizi minimi fra quelli previsti per le sedi principali. Tutto ciò premesso si descrive, sinteticamente e per aggregazioni logiche, l’insieme dei servizi che dovrebbero trovare espressione nelle “Case della Salute”:
LE CURE PRIMARIE
AMBULATORIALI Il modello è quello previsto dalla Legge 189/2012 per le UCCP (Unità Complesse di Cure Primarie) ove è garantito nell’arco di tutte le 24 ore l’assistenza primaria (ambulatoriale e domiciliare) attraverso una rotazione dei Medici di Famiglia (Medici di Medicina generale e Pediatri di libera scelta) presso la casa della salute nelle ore diurne feriali e dei medici di continuità assistenziale, nel notturno e festivo. Ciascun medico di famiglia mantiene il rapporto privilegiato con i propri assistiti, ma in caso di necessità, i pazienti possono trovare in struttura un medico che può accedere alle informazioni sanitarie attraverso la consultazione della cartella clinica personale ed operare per le esigenze non programmabili. Quest’organizzazione permette anche di affrontare piccole urgenze che non necessitino di accesso ad un Pronto soccorso. (N.B. Si ritiene che questa possibilità di accesso non debba assumere denominazioni che possano generare false aspettative quali: “Pronto soccorso” o “Primo intervento” facendo nascere nella popolazione false aspettative e creando situazioni potenzialmente pericolose per accessi di patologie tempo dipendenti -Stroke, IMA, ecc.- che si risolverebbero in pericolose perdite di tempo). Nella Casa della Salute deve essere presente la sede dell’ambulanza del sistema dell’emergenza 112 (118). La presenza nella stessa sede dei Medici di famiglia, degli specialisti e della tecnologia diagnostica di primo livello permette di potenziare le possibilità diagnosticoterapeutiche da parte del medico senza il ricorso alle strutture ospedaliere e con una contiguità con gli specialisti che facilita una reale integrazione. È presente nella stessa area, la sede dei servizi infermieristici territoriali che garantiscono ambulatori infermieristici oltre che le cure domiciliari. Anche in questo caso la vicinanza fisica rende più semplice e naturale un’effettiva integrazione delle professioni e delle cure. Nei distretti con territorio esteso sono mantenuti gli ambulatori periferici dei Medici di Medicina Generale e dei Pediatri di libera scelta, con un collegamento funzionale alla Casa della Salute. (N.B.: È evidente che affinché tale modello diventi esigibile ed universale, è indispensabile che la nuova convenzione dei medici di famiglia recepisca quanto già definito dalla Legge 189/2012 diventando operativa). DOMICILIARI La naturale evoluzione dei sistemi sanitari renderà indispensabile sviluppare il settore delle cure a domicilio nelle loro varie forme ed organizzazioni. Lo sviluppo di nuovi devices che non necessitano di personale sanitario ma possono essere usati dal paziente direttamente, ovvero dal Care giver, renderà ancor più semplice il loro utilizzo a domicilio con lettura a distanza presso le CdS. Si tratta di un’evoluzione particolarmente promettente nel settore della cronicità e della sua presa in carico e di uno strumento formidabile per poter mantenere al domicilio pazienti che altrimenti non potrebbero restarci per esigenze di monitoraggio e che oggi deve essere invece effettuato in una struttura sanitaria alla presenza di personale sanitario. L’ostacolo allo sviluppo della domiciliarità e alla possibilità di mantenimento al domicilio di pazienti cronici e non autosufficienti è spesso rappresentato dall’ impoverimento del tessuto famigliare e sociale che non riesce a garantire il supporto al paziente nel suo domicilio. Come già accennato siamo cioè di fronte ad una divaricazione fra potenzialità tecnologiche e possibilità del tessuto sociale (inteso come disponibilità della famiglia di farsene carico ovvero della possibilità di provvedere da parte servizi socio assistenziali). Si pensa quindi che per un adeguato sviluppo dell’assistenza sanitaria domiciliare si debba potenziare ed integrare l’intervento sociale, non considerandolo un intervento a sé stante ma parte integrante del processo di cura e presa in carico.
LA CRONICITÀ
In un’area adiacente a quella delle Cure primarie si collocano gli spazi per la presa in carico delle cronicità che deve essere dotata di locali per l’accoglienza, di servizi amministrativi dedicati e di ambulatori specifici. In quest’area sono arruolati e presi in carico i pazienti cronici sulla base dei percorsi condivisi. Gli stessi vengono convocati attivamente per i controlli periodici previsti secondo la logica di una medicina di iniziativa.
Ricompresa in tale logica sono anche il modello ormai ampiamente diffuso delle cure integrate del diabete con il coinvolgimento in ciascuna CdS di un’antenna del servizio di diabetologia e la presa in carico dei pazienti geriatrici attraverso la struttura di geriatria territoriale con le sue articolazioni nelle stesse CdS.
In ogni Casa della Salute infine, è presente un Centro Accoglienza e Servizi (CAS) per i pazienti oncologici secondo l’organizzazione in atto nella rete oncologica piemontese.
L’INTEGRAZIONE SOCIO SANITARIA
La coincidenza prevista dal dettato normativo degli Enti Gestori i Servizi Socio Assistenziali con il distretto sanitario, rappresenta un importante fattore di semplificazione nella ricerca di integrazione tra servizi sociali e sanitari. Sempre più tale elemento si rivela nodale sia a causa degli andamenti epidemiologici: (pazienti fragili, anziani, cronici, poli-patologici) sia per le ben note ed evidenti influenze dei determinanti sociali, sullo stato di salute dei cittadini. Anche in questo caso è opportuno pensare di ospitare presso la CdS i servizi sociali; qualora non ve ne sia la possibilità, in subordine, è necessario prevedere al suo interno almeno lo sportello integrato socio sanitario per la presa in carico congiunta dei casi. In tale contesto vengono anche garantite presso le CdS le valutazioni multidisciplinari integrate: Unità di valutazione geriatrica (UVG), Unità di valutazione multidisciplinare disabilità minori ed adulti (UMVD).
LE CURE INTERMEDIE
La casa della salute deve essere dotata di moduli residenziali per le “cure intermedie” di numero variabile in funzione della dimensione dell’ambito territoriale di riferimento e delle caratteristiche demografiche ed epidemiologiche della popolazione. Si pensa in particolare che rappresenti un valore aggiunto avere all’interno della Casa della Salute strutture di ricovero temporaneo, orientate sia a pazienti in dimissione ospedaliera – da reparto o da PS – precoce e protetta (CAVS: Continuità assistenziale a valenza sanitaria), sia per pazienti geriatrici o disabili affetti da scompensi acuti anche di tipo comportamentale, sia ai pazienti domiciliari che necessitano di un ricovero temporaneo per l’acutizzarsi di una patologia ovvero per necessità di approfondimenti diagnostici o trattamenti terapeutici non eseguibili a domicilio (Ospedali di comunità).
La presenza di tali strutture all’interno della Casa della Salute, con la loro dotazione di professionalità (medici di medicina generale, medici specialisti ospedalieri e convenzionati e personale delle professioni sanitarie: infermieri, tecnici della riabilitazione, ecc.) e di tecnologie (diagnostiche e terapeutiche) rappresenta un importante valore aggiunto per le potenzialità assistenziali che si possono garantire e per la reale continuità terapeutica offerta.
Non sembra determinante identificare l’una o l’altra fattispecie (CAVS e Ospedale di Comunità) previste dall’attuale normativa, consapevoli che le stesse possano variare nel tempo. Ciò che è importante è prevedere all’interno delle CdS tali posti letto organizzati in moduli, garantendo l’assistenza con il personale della CdS e con la flessibilità organizzativa che consenta gli adeguamenti al variare delle esigenze ed ai diversi quadri normativi.
Determinante, viceversa, pare essere la massima elasticità interna alle strutture ed ai suoi modelli assistenziali ed ancor più l’integrazione con la domiciliarità per ampliare la filiera delle risposte possibili; nonché per dare risposte che accompagnino la persona alla riduzione progressiva dell’autonomia.
I SERVIZI SPECIALISTICI DIAGNOSTICI E TERAPEUTICI
POLISPECIALISTICI
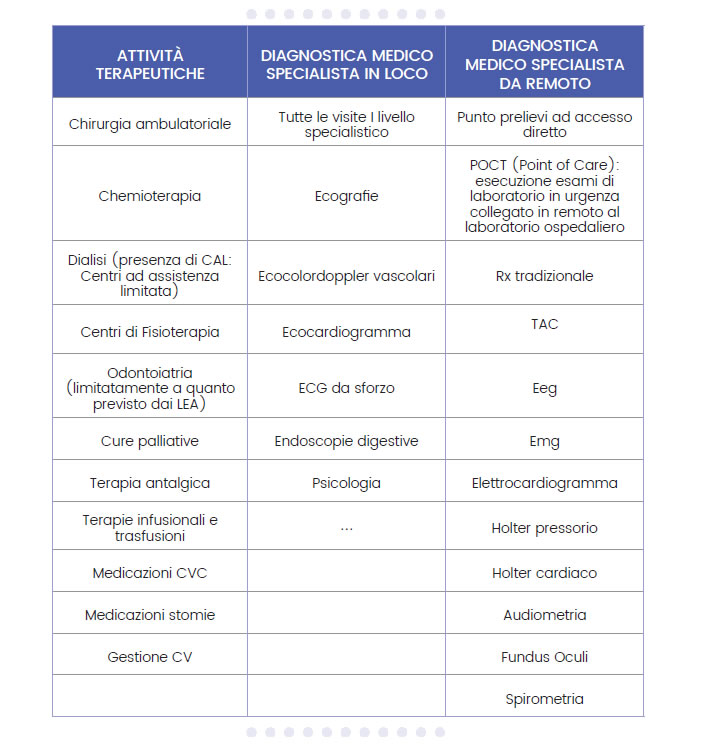
Relativamente ai servizi specialistici è possibile ipotizzare una nutrita serie di prestazioni e procedure erogabili in tale contesto.
In particolare è già oggi possibile erogare prestazioni effettuate da personale non medico, con refertazioni garantite da remoto; lo sviluppo della telemedicina amplierà ulteriormente tali possibilità. La struttura pertanto deve essere pensata per poter implementare progressivamente tali prestazioni.
Un elenco significativo (non esaustivo) di quanto è oggi prevedibile erogare nell’ambito della CdS è il seguente:
LA PREVENZIONE
Ogni casa della salute deve divenire il punto di riferimento del cittadino per tutta i temi legati alla prevenzione primaria e secondaria (promozione della salute, vaccinazioni, consultori, medicina legale, screening, ECC.); ciò deve avvenire:
per le prestazioni direttamente erogate all’interno della struttura ai cittadini quali:
- Consultori
- Vaccinazioni
- Esecuzione degli esami di screening (mammografia, pap test e sue evoluzioni, rettosigmoidoscopia);
-Valutazioni e certificazioni medico legali monocratiche (patenti, porto d’arma, ecc…)
come unità elementare delle attività di programmazione della promozione della salute che si svolgono in modo distribuito sul territorio (scuole, comunità, comuni, ecc.);
come punto di accesso, presa in carico e rilascio di certificazioni ed autorizzazioni nell’ambito dell’attività di controllo, ispettiva, di autorizzazione e di certificazione.
ALTRI SERVIZI SANITARI
Presso ogni CdS si prevede un centro di Salute Mentale, uno di Neuropsichiatria infantile ed uno del Servizio per le dipendenze. Ove possibile gli stessi sono collocati nell’area all’interno del complesso, in subordine in altra area del comune sede di CdS.
LO SPORTELLO FARMACEUTICO
In ogni CdS è presente uno sportello della Farmacia per la distribuzione dei farmaci e dei dispositivi a distribuzione diretta e per quelli ottenibili su Piano terapeutico specialistico.
Anche in ambito farmaceutico la maggiore connettività permetterà di esercitare un puntuale monitoraggio dell’aderenza terapeutica dei pazienti; tale possibilità dello sportello farmaceutico, applicata alla presa in carico dei pazienti cronici, permetterà il conseguimento di una migliore compliance terapeutica con ricadute positive sugli esiti di salute.
IL PUNTO UNICO DI ACCESSO AMMINISTRATIVO
Presso ogni CdS è da prevedersi un area dedicata al Punto Unico di Accesso Amministrativo (PUA). Consta di un’area di sportelli/isole amministrative per l’accoglienza, l’accettazione e la presa in carico dei pazienti per tutte le più comuni pratiche amministrative territoriali: prenotazioni, accettazione, consegna referti, scelta-revoca medico, integrativa-protesica, estero, URP, ecc. Un punto di accesso ed accoglienza ove vengano erogate direttamente le prestazioni amministrative e che guidi ed accompagni i cittadini nei percorsi predisposti per la corretta ed agevole fruizione dei servizi sanitari.
CONCLUSIONI
Il gruppo ha sin qui definito un quadro teorico di riferimento alla costruzione di una rete dei servizi territoriali della ASL. Nell’ultima fase del lavoro, verranno analizzati i fattori di contesto locale, i vincoli, e le opportunità specifiche presenti sul territorio: i servizi già presenti, le strutture disponibili, le caratteristiche dei 3 vecchi presidi ospedalieri in dismissione (per un loro riutilizzo parziale o totale), la maggiore o minore difficoltà di accesso al nuovo ospedale da parte di ciascun distretto in base alla sua collocazione, etc., per addivenire alla stesura di una ipotesi di piano strategico della ASL che definisca collocazione e dimensionamento dei servizi all’interno della nuova rete territoriale della ASL.